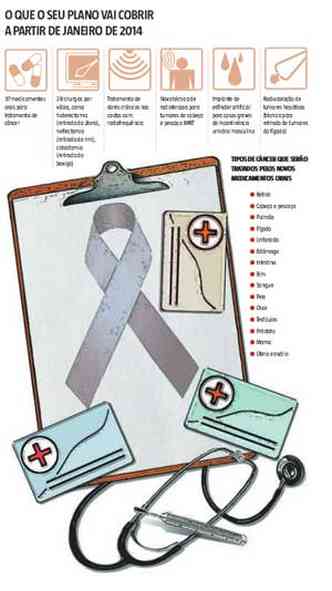
A partir de janeiro, os planos de saúde serão obrigados a fornecer a seus usuários 37 drogas orais para o tratamento de 31 tipos de câncer, como próstata, mama, pele, intestino. Na lista do novo rol do setor foram incluídos procedimentos como as cirurgias por vídeo e tratamento para dores crônicas. A resolução normativa da Agência Nacional de Saúde Suplementar (ANS) com as novas regras será publicada hoje e estabelece multa de R$ 80 mil para as operadoras que descumprirem a medida.
A norma reforça o direito do consumidor ao tratamento, já reconhecido pelos tribunais. A intenção é que o acesso às terapias se torne menos angustiante para os usuários dos convênios, aliviando as batalhas judiciais. A medida beneficia 42,5 milhões de consumidores com planos de saúde de assistência médica e outros 18,7 milhões com planos exclusivamente odontológicos.
Na prática, o custo das novas coberturas deve chegar à fatura do usuário após um ano de vigência das novas inclusões, ou seja, no reajuste de 2015. A ANS prevê que os gastos dos planos com a internação hospitalar serão reduzidos, compensando as despesas com os medicamentos orais. A agência reguladora estima impactos próximos ao do último rol, perto de 1%. Já as operadoras defendem o caixa e têm previsão de custos maiores e reajustes acima da inflação do país, medida pelo Índice Nacional de Preços ao Consumidor Amplo (IPCA).
“Deveria ser previsto um ajuste imediato dos valores das mensalidades para compensar o aumento dos custos, acarretado pela inclusão de novas coberturas, que, lamentavelmente, provocará inflação para o usuário”, apontou, em nota, a Associação Brasileira de Medicina de Grupo (Abramge). Conforme já anunciado pelo Estado de Minas, a Unimed-BH estima que o impacto do novo rol nos custos seja de 1,5 ponto percentual. Já cálculos do sistema Unimed, que atende 19 milhões de usuários no país, representando perto de um terço do setor, estima uma pressão de 2,28% nos custos das cooperativas, mais que o dobro do impacto da última cobertura.
Justiça
Os medicamentos orais têm sido alvo de conflitos nos tribunais, “que só retardam o tratamento de quem está com uma doença grave”, afirma o representante comercial Roberto Rodrigues. Sua mulher, a funcionária pública Fátima Rodrigues, de 58 anos, passou por uma cirurgia e agora está sendo submetida a terapia para o tratamento de um tumor que teve na cabeça. Roberto, que acompanha a mulher por todos os caminhos da terapia, acredita que a resolução da ANS é muito positiva, mas deveria ter chegado há mais tempo. “Devido ao alto custo dos medicamentos, o doente que já está debilitado muitas vezes tem que enfrentar gastos com advogado e processo judicial, que no final reconhece o seu direito. Essa burocracia só serve para retardar o que é urgente. É uma tortura.” Quando se preparava para buscar o direito na Justiça, Fátima Rodrigues foi surpreendida pela boa notícia de que seu plano de saúde cobria o medicamento oral temozolamida, uma das drogas que passaram para a inclusão obrigatória dos convênios. O custo total do tratamento, com duração de quase um ano, seria de R$ 45 mil.
Oferta decidida pela operadora
Assim como a Unimed BH e o sistema Unimed, a Federação Nacional de Saúde Suplementar (FenaSaúde), que reúne 31 grandes operadoras do setor, também ressaltou que a revisão do rol tem efeito sobre os custos. “Com previsão do crescimento das despesas assistenciais das operadoras de saúde. Os recursos que mantêm os planos vêm das mensalidades pagas pelos beneficiários”, aponta em nota.
A forma de distribuição dos medicamentos orais para o tratamento do câncer ficará a cargo de cada operadora. Poderá ser distribuído ao paciente, comprado em farmácia conveniada ou por meio de reembolso.
O Instituto Brasileiro de Defesa do Consumidor (Idec) diz que o rol de procedimentos deve incluir todos os medicamentos para o tratamento do câncer prescrito para o paciente. “ O rol contraria a lei de planos de saúde em seu artigo 10º que diz que os planos devem cobrir todos os procedimentos para curar doenças previstas pela Organização Mundial de Saúde (OMS)”, defende Joana Cruz, advogada da instituição. Segundo ela, o rol não deveria ser taxativo, mas exemplificar as coberturas que devem ser seguidas.
A consulta pública que precedeu o rol de procedimentos demonstra o peso das novas inclusões. O procedimento registrou recorde de participação, contando com 7.340 contribuições, sendo 50% delas a participação dos consumidores, 16% a representantes de operadoras e planos de saúde e 16% a dos prestadores de serviços de saúde e gestores de saúde. (MC)
A norma reforça o direito do consumidor ao tratamento, já reconhecido pelos tribunais. A intenção é que o acesso às terapias se torne menos angustiante para os usuários dos convênios, aliviando as batalhas judiciais. A medida beneficia 42,5 milhões de consumidores com planos de saúde de assistência médica e outros 18,7 milhões com planos exclusivamente odontológicos.
Na prática, o custo das novas coberturas deve chegar à fatura do usuário após um ano de vigência das novas inclusões, ou seja, no reajuste de 2015. A ANS prevê que os gastos dos planos com a internação hospitalar serão reduzidos, compensando as despesas com os medicamentos orais. A agência reguladora estima impactos próximos ao do último rol, perto de 1%. Já as operadoras defendem o caixa e têm previsão de custos maiores e reajustes acima da inflação do país, medida pelo Índice Nacional de Preços ao Consumidor Amplo (IPCA).
“Deveria ser previsto um ajuste imediato dos valores das mensalidades para compensar o aumento dos custos, acarretado pela inclusão de novas coberturas, que, lamentavelmente, provocará inflação para o usuário”, apontou, em nota, a Associação Brasileira de Medicina de Grupo (Abramge). Conforme já anunciado pelo Estado de Minas, a Unimed-BH estima que o impacto do novo rol nos custos seja de 1,5 ponto percentual. Já cálculos do sistema Unimed, que atende 19 milhões de usuários no país, representando perto de um terço do setor, estima uma pressão de 2,28% nos custos das cooperativas, mais que o dobro do impacto da última cobertura.
Justiça
Os medicamentos orais têm sido alvo de conflitos nos tribunais, “que só retardam o tratamento de quem está com uma doença grave”, afirma o representante comercial Roberto Rodrigues. Sua mulher, a funcionária pública Fátima Rodrigues, de 58 anos, passou por uma cirurgia e agora está sendo submetida a terapia para o tratamento de um tumor que teve na cabeça. Roberto, que acompanha a mulher por todos os caminhos da terapia, acredita que a resolução da ANS é muito positiva, mas deveria ter chegado há mais tempo. “Devido ao alto custo dos medicamentos, o doente que já está debilitado muitas vezes tem que enfrentar gastos com advogado e processo judicial, que no final reconhece o seu direito. Essa burocracia só serve para retardar o que é urgente. É uma tortura.” Quando se preparava para buscar o direito na Justiça, Fátima Rodrigues foi surpreendida pela boa notícia de que seu plano de saúde cobria o medicamento oral temozolamida, uma das drogas que passaram para a inclusão obrigatória dos convênios. O custo total do tratamento, com duração de quase um ano, seria de R$ 45 mil.
Oferta decidida pela operadora
Assim como a Unimed BH e o sistema Unimed, a Federação Nacional de Saúde Suplementar (FenaSaúde), que reúne 31 grandes operadoras do setor, também ressaltou que a revisão do rol tem efeito sobre os custos. “Com previsão do crescimento das despesas assistenciais das operadoras de saúde. Os recursos que mantêm os planos vêm das mensalidades pagas pelos beneficiários”, aponta em nota.
A forma de distribuição dos medicamentos orais para o tratamento do câncer ficará a cargo de cada operadora. Poderá ser distribuído ao paciente, comprado em farmácia conveniada ou por meio de reembolso.
O Instituto Brasileiro de Defesa do Consumidor (Idec) diz que o rol de procedimentos deve incluir todos os medicamentos para o tratamento do câncer prescrito para o paciente. “ O rol contraria a lei de planos de saúde em seu artigo 10º que diz que os planos devem cobrir todos os procedimentos para curar doenças previstas pela Organização Mundial de Saúde (OMS)”, defende Joana Cruz, advogada da instituição. Segundo ela, o rol não deveria ser taxativo, mas exemplificar as coberturas que devem ser seguidas.
A consulta pública que precedeu o rol de procedimentos demonstra o peso das novas inclusões. O procedimento registrou recorde de participação, contando com 7.340 contribuições, sendo 50% delas a participação dos consumidores, 16% a representantes de operadoras e planos de saúde e 16% a dos prestadores de serviços de saúde e gestores de saúde. (MC)