Imagem das mãos de um cientista com ampolas
Se há alguns anos as possibilidades para tratar o câncer se resumiam à quimioterapia e à radioterapia, essas técnicas — que destroem células cancerígenas, mas também danificam células saudáveis — estão cada vez mais sendo substituídas por opções com menor toxicidade e mais focadas em características específicas de cada paciente.
"Opções de terapias cada vez mais personalizadas fazem com que o câncer se aproxime cada vez mais de se tornar uma doença considerada crônica, com benefícios efetivos à qualidade de vida de pessoas com diagnóstico da doença", afirma o oncologista Bruno Ferrari, fundador e CEO do Grupo Oncoclínicas.
- Tratamento revolucionário faz desaparecer câncer considerado incurável de menina
- 'Não existe câncer público e câncer privado. Por que o tratamento é tão diferente no SUS?'
Na avaliação do especialista, o futuro do tratamento da doença é promissor, e permitirá que cada vez mais pessoas tenham opções terapêuticas com menos efeitos colaterais e prognósticos mais animadores.
Análise genômica é a base para individualização
O avanço dos estudos envolvendo o genoma humano, além do código genético presente nas células tumorais e de forma única em cada indivíduo, fez com que nos últimos anos a análise dos genes se tornasse parte indispensável dessa área da medicina.
O médico José Cláudio Casali da Rocha, chefe de oncogenética do A.C.Camargo Cancer Center, explica que os estudos da genética focados em câncer se dividem em prevenção e tratamento, diagnóstico e acompanhamento.
"A primeira (análise) é chamada de germinativa, e é feita no DNA da própria pessoa. O objetivo é definir características dos indivíduos, detectar uma possível sensibilidade maior de determinados genes a mutações cancerígenas e também marcadores genéticos, por exemplo. Já a chamada somática é uma análise da genômica do tumor, feita para avaliar o comportamento biológico das células dele e entender, entre outros fatores, qual é a chance dele se espalhar."
Esses estudos genômicos, de acordo com Casali, exigem que se criem consensos de tratamento entre diferentes especialistas.
"Não é mais um médico só que define o tratamento hoje. Essa decisão é compartilhada e discutida com o paciente."
Imunoterapia potencializa as defesas do corpo
O tratamento é feito com substâncias que foram desenvolvidas para identificar e atacar características específicas das células cancerosas, bloqueando o crescimento do tumor e permitindo que o organismo do paciente recupere as condições para derrotá-lo.
A descoberta da imunoterapia foi o que rendeu aos imunologistas Tasuku Honjo, japonês, e James Allison, americano, o Prêmio Nobel de Fisiologia e Medicina de 2018.
Os testes com esses medicamentos têm mostrado resultados positivos para cânceres como o de mama, de ovário, de pulmão, de cabeça e pescoço, de bexiga, melanoma, entre outros.
As terapias que usam a imunoterapia também se revelam cada vez mais eficazes, e são uma boa notícia para os próximos anos — a expectativa é de que a técnica se torne mais popular em termos de conhecimento e aplicação, além de mais barata.
No Sistema Único de Saúde (SUS), a primeira imunoterapia disponível gratuitamente para os brasileiros foi aprovada em 2020, beneficiando pacientes com melanoma avançado.
Embora já existam muitas opções de tratamento, nosso sistema público de saúde ainda esbarra em entraves por questões financeiras.
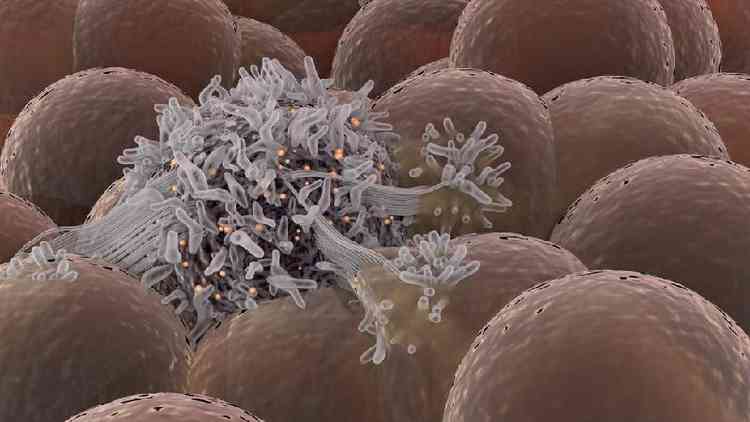
O câncer surge de mutações genéticas que transformam células em células tumorais
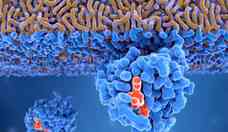
Getty ImagesAnticorpos monoclonais: menos toxicidade e maior efetividade
Considerado um tipo de imunoterapia, o tratamento com anticorpos monoclonais, também chamado de terapia-alvo, auxilia o corpo a identificar as células cancerosas.
Eles são produzidos em laboratório para se ligar a um alvo específico nas células tumorais e podem provocar tanto uma resposta imune que destrói as células cancerosas como marcá-las, facilitando a sua identificação pelo sistema imunológico.
As terapias com anticorpos podem ser conjugadas com quimioterapia.
"O que acontece, nesses casos, é que a combinação vai levar a quimioterapia diretamente para a célula cancerígena, focando o tratamento apenas nela, o que diminui a toxicidade para o organismo, ao mesmo tempo que aumenta a efetividade do tratamento", diz Carlos Barrios, oncologista da Oncoclínicas e especialista em hematologia pela Universidade de Washington, nos EUA.
Segundo ele, é importante frisar que, para alcançar bons resultados com essas terapias, um fator é primordial: conhecer profundamente o tipo de câncer e as características de cada paciente e cada célula, para atingir a doença com mais precisão.
"É preciso estar equipado com tecnologia que identifique as alterações genéticas em detalhe. Não são muitos locais que oferecem esse tipo de tratamento", afirma.
Febre, calafrios, fraqueza, dor de cabeça, náusea, vômitos, diarreia, redução da pressão sanguínea e erupções cutâneas são alguns possíveis efeitos adversos da técnica.
Biópsia líquida é a técnica menos invasiva para detectar e acompanhar tumores
A biópsia líquida é um exame que usa principalmente sangue (embora também possa utilizar urina ou outros fluidos do corpo, como saliva e líquido cefalorraquidiano), para analisar se há a presença de células de um tumor maligno ou de fragmentos do DNA das células tumorais.
"O exame recebe esse nome para se diferenciar da biópsia sólida, na qual você tira um fragmento do tumor e analisa no microscópio, uma técnica mais invasiva", explica Héber Salvador, cirurgião oncológico e presidente da Sociedade Brasileira de Cirurgia Oncológica (SBCO).
É possível avaliar, por exemplo, a eficácia de um tratamento (como a quimioterapia), e a possibilidade de recidiva (volta do câncer) em um paciente já em remissão pela análise da presença de células tumorais após o fim de um tratamento.
Apesar de já ser utilizada para outros tipos de câncer, seu uso atual mais frequente é em pacientes com câncer colorretal e de pulmão, já que essas são as doenças com mais pesquisas que reforçam os benefícios da técnica.
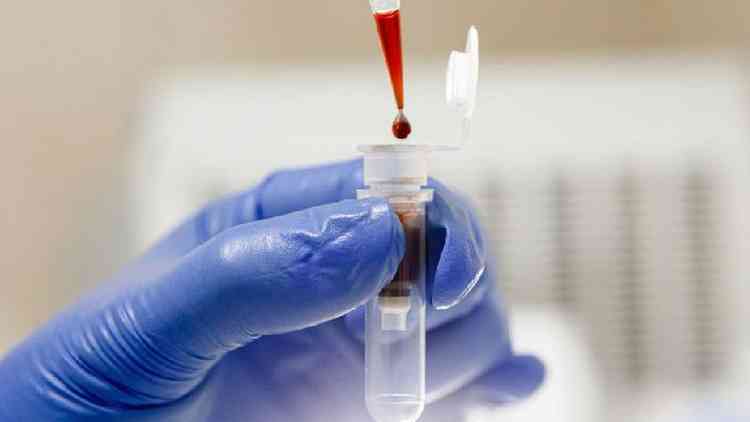
Exame de sangue
Future Publishing/Getty ImagesCAR-T Cell é alternativa para tumores hematológicos
Uma nova opção de tratamento para tumores hematológicos — como linfoma e leucemia — , também aplicada por meio da terapia genética, é a chamada CAR-T Cell.
Ela consiste em usar células do próprio paciente (linfócitos T, células de defesa) e modificá-las geneticamente em laboratório para combater o câncer.
Com a técnica, se tornou possível habilitar células de defesa do corpo com receptores capazes de reconhecer o tumor e atacá-lo de forma contínua e específica.
O alto custo para a produção do tratamento preocupa, mas seu avanço vem sendo animador desde que ganhou popularidade no Brasil na segunda metade de 2019.
Na época, um paciente com linfoma não Hodgkins avançado do Hospital das Clínicas da Faculdade de Medicina de Ribeirão Preto da USP, no interior de São Paulo, foi considerado o primeiro paciente da América Latina a alcançar a remissão da doença com o uso das células CAR-T.
A estratégia usada para o tratamento abre frentes para seu uso não só em tumores hematológicos — como o linfoma —, podendo possivelmente ser usada para qualquer tipo de câncer.
"A metodologia já conta com pesquisas voltadas a protocolos para leucemia mieloide aguda e mieloma múltiplo. Há expectativas de que em um futuro próximo seja possível o uso do CAR-T Cell em tumores sólidos, caso do câncer de pâncreas, apenas para citar uma das possibilidades que já estão em discussão", explica o médico hematologista Renato Cunha, doutor pela Faculdade de Medicina da Universidade de São Paulo (USP).
/imgs.em.com.br/bbc/bbcnews.jpg)
*Para comentar, faça seu login ou assine